Definicije kazalnikov in metod
Incidenca pomeni absolutno število vseh na novo ugotovljenih primerov neke bolezni v točno določeni populaciji v enem koledarskem letu. Ker incidenca ne šteje bolnikov, pač pa primere bolezni, lahko posamezna oseba, če v istem letu zboli za različnimi rakavimi boleznimi, prispeva v incidenco več primerov bolezni. V incidenco raka ne štejemo novih primarnih rakov parnega organa iste lokacije, če je bila histološka vrsta obeh rakov, npr. leve in desne dojke, enaka. Prav tako v incidenco ne štejemo novega pojava raka iste histološke vrste na istem organu, npr. multiple lezije v debelem črevesu.
Vir podatkov o incidenci je podatkovna zbirka Registra raka RS. V programu SLORA so podatki za bolnike, ki so zboleli od leta 1961 naprej in so imeli ob diagnozi stalno prebivališče v Republiki Sloveniji.
Z umrljivostjo izrazimo absolutno število vseh umrlih za določeno boleznijo v točno določeni populaciji v enem koledarskem letu.
Podatke o umrljivosti zbira in jih v program SLORA posreduje Nacionalni inštitut za javno zdravje (NIJZ). V programu SLORA so podatki za osebe, ki so umrle za rakom od leta 1985 naprej. Malenkostna odstopanja (ne več kot nekaj primerov letno) med uradno umrljivostjo in izpisi programa SLORA se pojavljajo zaradi treh vzrokov:
- za nekatere v tujini umrle prebivalce Republike Slovenije prispe Prijava smrti šele po zaključeni obdelavi podatkov na NIJZ, zato so ti umrli vključeni v uradno umrljivost naslednjega leta, program SLORA pa prikazuje vse umrle v letu, ko so dejansko umrli;
- vzroki smrti so za umrle v obdobju 1985–1996 v uradni umrljivosti razvrščeni po 9. reviziji MKB (Mednarodne klasifikacije bolezni, poškodb in vzrokov smrti), kasneje pa po 10. reviziji MKB. V programu SLORA je za vsa leta uporabljena 10. revizija MKB. Za obdobje 1985–1996 je bila v okviru službe Register raka RS pripravljena konverzija med 9. in 10. revizijo MKB, ki je lahko vzrok za minimalna odstopanja med uradnim poročanjem in izpisom SLORA;
- v uradna poročila o umrljivosti so vključene vse osebe, ki ustrezajo uradni definiciji prebivalstva Republike Slovenije, ki je bila v veljavi v določenem obdobju. Program SLORA vključuje v izpisih vse, ki so ob smrti imeli stalno prebivališče v Republiki Sloveniji, ne glede na uradno definicijo prebivalstva.
Prevalenca je število vseh bolnikov z določeno boleznijo, ki so bili živi na izbrani datum (ponavadi zadnji dan v letu). Če je oseba zbolela za več raki, štejemo v prevalenco vsak posamezen rak, razen pri prevalenci vseh lokacij raka skupaj, ko štejemo vsako osebo samo enkrat; vsota prevalenc posameznih lokacij je torej vedno večja od prevalencev vseh rakov skupaj. Glede na čas, kdaj so zboleli, ločimo celotno in delno prevalenco.
Vir podatkov o prevalenci je podatkovna zbirka Registra raka RS. V programu SLORA so podatki za bolnike, ki so zboleli od leta 1961 naprej in so imeli ob diagnozi stalno prebivališče v Republiki Sloveniji.
Preživetje predstavlja delež bolnikov, ki so po izbranem obdobju od postavitve diagnoze še živi. Preživetje bolnikov z rakom običajno opazujemo po enem, treh, petih in desetih letih po diagnozi. Tako izračunano preživetje imenujemo opazovano preživetje.
V kliničnih raziskavah, v katerih nas običajno zanimajo samo smrti, ki so posledica natančno določene bolezni, vse umrle zaradi drugih vzrokov v analizi obravnavamo kot krnjene (t. i. vzročno specifično preživetje). Tak pristop bi bil smiseln tudi v populacijskih raziskavah podatkov registrov raka, vendar pa se v praksi izkaže, da je v njih vključeno število bolnikov praviloma preveliko, da bi za vsakega preverjali natančen vzrok smrti; uradni vzroki smrti, ki jih v Sloveniji zbira Inštitut za varovanje zdravja RS, so za take posebne namene pogosto premalo natančni. Zaradi tega in zaradi neprimerljivosti opazovanih preživetij med različnimi populacijami se danes v populacijskih raziskavah namesto opazovanega uporablja relativno preživetje. Za izračun relativnega preživetja ne potrebujemo vzrokov smrti, kljub temu pa je metoda zastavljena tako, da je rezultat dober približek preživetja bolnikov kot v primeru, da bi upoštevali kot vzrok smrti samo proučevanega raka.
Populacijsko preživetje bolnikov z rakom, kot ga prikazujejo registri raka, je sestavljen kazalec, v katerem se zrcalijo tako značilnosti bolnikov kot tudi organizacija, dostopnost, kakovost in učinkovitost sistema zdravstvenega varstva; večinoma se precej razlikuje od preživetja skupin bolnikov z določeno boleznijo, zdravljenih v posameznih bolnišnicah, kakor običajno svoje rezultate prikazujejo kliniki v posameznih bolnišnicah.
Na populacijsko preživetje vpliva npr. stadij bolezni ob diagnozi, ki je odvisen od časa od prvih sumljivih znakov do postavitve diagnoze; ta čas pa je tem krajši, čim bolj je prebivalstvo zdravstveno osveščeno, kdaj naj se ob težavi z zdravjem odloči za pregled pri zdravniku, čim bolj je zdravnik prvega stika usposobljen, da sploh pomisli na možnost resne bolezni, čim večja je dostopnost diagnostičnih preiskav in čim krajše so zanje čakalne vrste. Razpoložljivost presejalnih programov za tiste rakave bolezni, pri katerih je dobrobit programov neizpodbitno dokazana (debelo črevo in danka: v Sloveniji program SVIT, dojka: v Sloveniji program DORA in maternični vrat: v Sloveniji program ZORA) dodatno veča možnost ozdravitve ali vsaj boljšega preživetja. Ko je diagnoza postavljena, pa je uspeh zdravljenja odvisen od vrste rakave bolezni, bolnikovih značilnosti (starosti, spremljajočih bolezni, splošne telesne zmogljivosti), in tudi od usposobljenosti zdravstvenega tima, to je izkušenosti in kakovosti kirurga onkologa ter vseh, ki sodelujejo v multidisciplinarni obravnavi; tam, kjer se zdravljenje začne, včasih takega tima sploh ni. Z javnozdravstvenega vidika k populacijskemu preživetju manj prispeva dostopnost najnovejših in najdražjih zdravil.
Program SLORA omogoča izpis opazovanih in relativnih preživetij.
Vir podatkov o preživetju je podatkovna zbirka Registra raka RS. V programu SLORA so podatki za bolnike, ki so zboleli od leta 1985 naprej in so imeli ob diagnozi stalno prebivališče v Republiki Sloveniji.
Prevod indikatorjev, uporabljenih v EUROCARE analizah:
| Alive at Start | Število živih na začetku |
| Dead | Število umrlih |
| Lost to Follow Up | Število izgubljenih |
| Observed Survival, Interval (OSI) | Intervalno opazovano preživetje |
| Observed Survival, Cum (OSC) | Opazovano preživetje |
| Expected Survival, Interval (ESI) | Intervalno pričakovano preživetje |
| Expected Survival, Cum (ESC) | Pričakovano preživetje |
| Relative Survival, Interval (RSI) | Intervalno relativno preživetje |
| Relative Survival, Cum (RSC) | Relativno preživetje |
| Observed SE's, Interval (OSEI) | Standardna napaka (Intervalno opazovano preživetje) |
| Observed SE's, Cum (OSEC) | Standardna napaka (Opazovano preživetje) |
| Relative SE's, Interval (RSEI) | Standardna napaka (Intervalno relativno preživetje) |
| Relative SE's, Cum (RSEC) | Standardna napaka (Relativno preživetje) |
| RSC: Lower bound (95% CI) | Spodnji interval zaupanja (Relativno preživetje) |
| RSC: Upper bound (95% CI) | Zgornji interval zaupanja (Relativno preživetje) |
Groba stopnja je podatek o številu novih primerov bolezni ali številu umrlih, preračunana na 100.000 oseb opazovane populacije.
Groba stopnja (GS) je definirana kot število primerov v določenem časovnem obdobju (N) , deljeno s številom oseb, ki so na sredini tega obdobja živele v opazovani populaciji (P). Vir podatkov o prebivalstvu je Statistični urad RS. Grobe stopnje v programu SLORA so izražene na 100.000 prebivalcev: 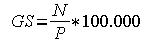
V primeru, da se določen rak pojavlja samo pri enem spolu, groba stopnja pri izračunu za oba spola skupaj ni prikazana.
Starostno standardizirane stopnje
Starostno standardizirana stopnja je teoretična stopnja, pri kateri predpostavimo, da je starostna struktura opazovane populacije taka kot v standardni populaciji – pove nam torej kakšna bi bila groba stopnja v opazovani populaciji, če bi bila starostna struktura te populacije enaka kot je v standardni populaciji. Uporabljamo jo, če analiziramo incidenco/umrljivost v daljšem časovnem obdobju (če se starostna struktura prebivalstva v času spreminja) ali če incidenco/umrljivost primerjamo med populacijami z različno starostno strukturo.
Metod za izračun starostno standardiziranih stopenj je več. V programu SLORA je uporabljena neposredna metoda starostne standardizacije. Starostno standardizirane stopnje (SSS) se pri tej metodi izračunajo po formuli: 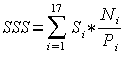
V primeru, da se določen rak pojavlja samo pri enem spolu, starostno standardizirana stopnja pri izračunu za oba spola skupaj ni prikazana.
Pri starostni standardizaciji se v epidemioloških pregledih največkrat uporablja ena od treh standardnih populacij:
- svetovna standardna populacija (Segi 1961) – pri mednarodnih primerjavah, če so vključene države iz celega sveta;
- evropska standardna populacija (Doll 1976) – pri mednarodnih primerjavah, če je narejena primerjava znotraj Evrope;
- slovenska standardna populacija (Popis 2002) – v primerjavah za področje Slovenije.
Populacijsko strukturo v posameznem standardu prikazuje spodnja preglednica:
| Starostna skupina | Svetovni standard | Evropski standard | Slovenski standard |
| 0-4 let | 12.000 | 8.000 | 4.489 |
| 5-9 let | 10.000 | 7.000 | 4.893 |
| 10-14 let | 9.000 | 7.000 | 5.791 |
| 15-19 let | 9.000 | 7.000 | 6.567 |
| 20-24 let | 8.000 | 7.000 | 7.535 |
| 25-29 let | 8.000 | 7.000 | 7.494 |
| 30-34 let | 6.000 | 7.000 | 7.190 |
| 35-39 let | 6.000 | 7.000 | 7.827 |
| 40-44 let | 6.000 | 7.000 | 7.746 |
| 45-49 let | 6.000 | 7.000 | 8.089 |
| 50-54 let | 5.000 | 7.000 | 7.151 |
| 55-59 let | 4.000 | 6.000 | 5.354 |
| 60-64 let | 4.000 | 5.000 | 5.240 |
| 65-69 let | 3.000 | 4.000 | 4.804 |
| 70-74 let | 2.000 | 3.000 | 4.214 |
| 75-79 let | 1.000 | 2.000 | 3.019 |
| 80+ let | 1.000 | 2.000 | 2.596 |
Ker Register raka RS omejuje tehnologija zbiranja podatkov, saj je njihovih virov več, je za dokončanje letne zbirke podatkov, njihovo analizo in pripravo čim bolj popolnih rezultatov potreben čas, ki je pri nas in v drugih državah podoben, običajno 2 leti do 3.
Program SLORA zato omogoča tudi izpis ocenjenih incidenc v tekočem letu. Ocena je pripravljena z metodo po Dybi in Hakulinenu. V model so vključeni bolniki glede na obdobje diagnoze in starost ob diagnozi za zadnjih deset let, za katera so podatki popolni.
Celotna prevalenca je število vseh bolnikov z rakom, ki so bili živi na izbrani datum (ponavadi zadnji dan v letu), ne glede na to kdaj so zboleli. Če je oseba zbolela v svojem življenju za več raki, štejemo v celotno prevalenco vsak posamezen rak, razen pri prevalenci vseh lokacij raka skupaj, ko štejemo vsako osebo samo enkrat.
Delna prevalenca je število vseh bolnikov z rakom, ki so bili živi na izbrani datum (ponavadi zadnji dan v letu), in so zboleli v točno določenem obdobju pred datumom izračuna. V enoletni delni prevalenci so tako vključeni bolniki, ki so zboleli leto pred datumom izračuna, bolniki vključeni v 1–4 letno prevalenco so zboleli med enim in petim letom pred izračunom, itd. Če so bolniki v izbranem obdobju zboleli za več raki, štejemo v delno prevalenco vsakega posameznega raka, razen pri poročanju delne prevalence za vse lokacije skupaj, ko poročamo vsako osebo samo enkrat.
Pri raku so podatki o delnih prevalencah še zlasti pomembni, saj odražajo število bolnikov v različnih fazah poteka bolezni, npr. enoletna vključuje bolnike v času prvega zdravljenja, 1–4 letna prevalenca bolnike v obdobju rednih kontrolnih kliničnih pregledov, 5–9 letna, še zlasti pa 10+ letna pa vključuje bolnike, za katere vsaj pri večini rakavih bolezni menimo, da so ozdravljeni.
Opazovano preživetje predstavlja delež bolnikov, ki so po izbranem časovnem obdobju še živi.
Za izračun opazovanega preživetja, prikazanega s programom SLORA, je uporabljena Kaplan-Meirjeva metoda. Osnovna lastnost te metode je, da pri računanju verjetnosti preživetja ne uporabljamo vnaprej definiranih časovnih intervalov, ampak jo izračuna vsakič, ko nastopi smrt/krnjenje vsaj enega bolnika (pri čemer so upoštevane vse smrti, ne glede na vzrok smrti). Uporabljena časovna enota je dan. Izračuna se torej toliko verjetnosti preživetja, kolikor je smrti/krnjenj, razen, če se več smrti/krnjenj pojavi na isti dan. Zaradi konstantne verjetnosti preživetja med dvema intervaloma je krivulja preživetja, ki jo dobimo s Kaplan-Meirejevo metodo, lomljena s konstantno vrednostjo med tema dvema intervaloma.
Relativno preživetje je razmerje med opazovanim in pričakovanim preživetjem, t.j. preživetjem, ki ga glede na spol in starost v določenem obdobju pričakujemo v celotni populaciji, iz katere prihajajo bolniki. Pričakovano preživetje se izračuna na podlagi podatkov o splošni umrljivosti, ki se v obliki tablic umrljivosti za posamezno državo rutinsko objavljajo v okviru demografske statistike. Za izračun relativnega preživetja prikazanega v programu SLORA so uporabljene slovenske letne popolne momentne tablice umrljivosti (slovenske letne popolne momentne tablice umrljivosti).
Za izračun relativnega preživetja v programu SLORA je uporabljena t.i. Hakulinenova ali popolna metoda izračuna relativnega preživetja. Po tej metodi prispevajo bolniki, ki jim zaradi predhodnega zaključka opazovanja ne sledimo polni čas, k relativnemu preživetju samo leta, za katera so dejanski podatki na voljo. Tako skupina zbolelih tri leta pred zaključkom opazovanja prispeva k eno- in triletnemu relativnemu preživetju, k petletnemu pa ne.
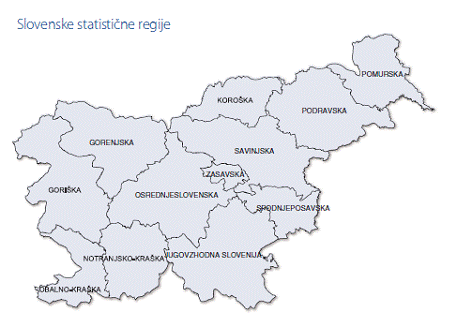
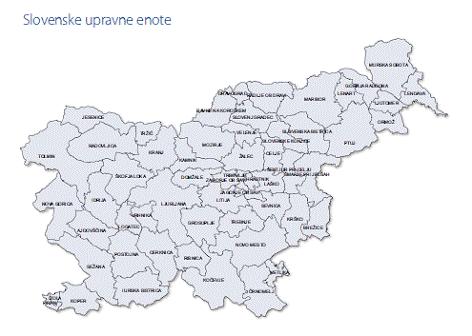
Izpis podatkov po geografskih enotah v programu SLORA razvršča bolnike glede na stalno prebivališče ob diagnozi oziroma smrti v upravno-administrativne enote kot so zapisane v Uredbi o standardni klasifikaciji teritorjalnih enot (SKTE) iz leta 2000. Uporabljena je raven SKTE-3 (12 statističnih regij) in SKTE-4 (58 upravnih enot). V upravni enoti Pesnica in Ruše so bolniki razvrščeni šele od leta 1990 naprej, pred tem letom pa so vsi bolniki združeni v upravni enoti Maribor. Na zemljevidih so vse tri upravne enote vedno prikazane kot celota z vrednostjo, ki je enaka povprečju vseh treh upravnih enot.